最近医療倫理について勉強したので備忘録です。
医の倫理と医療倫理の違い
倫理分野
「WMA 医の倫理マニュアル」が日本医師会のWebでは掲載してますね。これが元になります。
医療における様々な倫理区分
A.職業倫理(医の倫理、医療倫理など)医療専門職が負う義務・責務を扱う
B.臨床倫理:患者のケアに関する諸問題を扱う
C.研究倫理:医学研究における被験者保護を扱う
D.公共政策倫理:生命倫理に関する法や規制の立案・解釈を扱う
今回はAに焦点を当てて話します
歴史的発展
倫理は進化し多様に分化しました。
伝統的医の倫理 → 現代の医の倫理(医療倫理)/ 臨床倫理 / 研究倫理 / 公共政策倫理
違いを生み出した原因は生命倫理学の登場1970~
医の倫理(職業倫理)
→患者の診療に際し、心得なければならない「医師・歯科医師の道徳的義務」とあります。
これは以下の2つを押さえなければなりません。
ヒポクラテス(前460~?)の「誓い」
ジュネーブ宣言(1948: 現代版ヒポクラテスの誓い)
参考. 医の倫理に関する国際規定(1949) 日本医師会・医師の倫理(1951)
ヒポの誓い(前460~?)の「誓い」(これはヒポクラテス自身が書いたものではない)
・患者の利益のために最善を尽くす
・患者に有害な方法は取らない
・依頼されても致死的な薬は与えない
・堕胎のための道具は与えない
・自分の専門以外はその専門家に任せる
・診療以外ではいたずらに患家を訪れない
・性別や身分による差別をしない
・知り得た患者の医療上・生活上の秘密を守る
*患者の治療に関する上記の心得のほか、指定関係、医師同士の関係についても言及されている
*ドイツのヴィッテンベルグ大学医学部で初めて医学教育に採用
ジュネーブ宣言(1948: 現代版ヒポクラテスの誓い)↓
2017改正版
ドイツで非人道的な人体実験が横行(7万人の被害者と言われている?)したこと発展した
1, 人類への奉仕に自らの人生を捧げることを厳粛に誓う
2, 患者の健康とウェルビーイングを第一に考慮するものとする
3, 患者の自主(オートノミー・自己決定権)と尊厳は、これを尊重する
4, 人間の命に対し最大限の尊敬を維持する
5, 年齢、疾患または障碍、信条、民族、ジェンダー、国籍、政治的志向、人種、 性的志向、社会的地位あるいはその他いかなる要因も、己の責務と患者との間に介入させない
6, 信頼の上で知り得た患者の秘密は、患者の死後においても尊重する
7, 良き医学慣行に従い、良心と尊厳をもって専門職を実践する
8, 医療専門職としての名誉と高貴な伝統を育む
9, 教師、同僚ならびに生徒たちに、しかるべき尊敬と感謝の念を捧げる
10, 患者の利益と医療の進歩のため、医学的知識を分かち合う
11, 最高水準のケアを提供するため、自身の健康、ウェルビーイング、およびその能力に注意を払うものとする
12, たとえ脅迫の下であろうとも、人権と自由権を侵害するために私の医学的知識を用いない
13, ここに自由意思のもと名誉にかけて、厳粛に以上のことを誓約する
なんだかかっこいいですね。
伝統的医の倫理の限界
しかし時代の変化とともに変わらざるを得ない部分もでてきます。
医療者と医師は相互に助け合い知識を共有しますが、患者には誠意を持ちえど
あまりに専門的すぎる業界であるが故に、「私のいうことに従えばよい。余計なことは心配するな」といった考えがでてきてしまいます。
それらが問題となった「パターナリズム paternalism」です。
→父権主義・温情的干渉主義
元々は社会学で使われた用語
本人の意思に関わりなく、本人の利益のために、本人に変わって意思決定をすること。父と子の間のような保護・支配の関係。
*ジュネーブ宣言も医療者側に視点が置かれている点は同じ
医療におけるパターナリズム
医師から患者へは愛や気遣いの慈父、
患者から医師へは知らしむべからず、寄らしむべし
の従順がそこにはありました。(患者を子供扱いしていること)
ヒポクラテス全集には特徴的な文章があります。
:救護の間、患者は多くのことに気づくことがないようにする。必要なことは晴れやかに嬉々として指示するが、彼自身の受ける治療からは注意を逸らすようにし、ある時は厳しく咎めるが、ある時は優しい心遣いをもって元気付け、慰めるようにする。その際、これから起こる事態や現在ある状況は何一つあきらかにしてはならない。というのも、多くの患者がそういうことが元で、土壇場に追い詰められるからである。
しかしこの根っこには患者は自身で恐怖に打ち勝てない弱い存在であると決め付けています。
現在もある程度パターナリズムは残っています。
ただし意思決定の主体は患者へと変化しました
(1970年代の米国社会の変化・生命倫理学からの批判)
→つまりそれは現代の「インフォームドコンセントIC」となります。
その後「患者の権利の賞典」「リスボン宣言」などが登場しチーム医療の柱ができてきました。また各専門職における倫理綱領の改訂(1970〜)がありプロフェッショナルとしての自律性の強調がおこなわれました。
現代の医療倫理へ
ここでICとは何かをおさらいします。
ICとは:同意能力のある患者さんが、自分に対してなされる診療行為について、医師から適切で十分な情報(情報の量と質)を与えられ、それについて理解し、納得したうえで、自発的に医師に与える同意
(同意能力のない患者を対象にしたICは無効)
それでは次に現代の医療において重要となる宣言を見ていきます
リスボン宣言(1981,..2005)
1.良質の医療を受ける権利
2.選択の自由の権利
3.自己決定の権利
cf.意識のない患者・法的無能力の患者 ・患者の意思に反する処置について
4.情報を得る権利
5.機密保持を得る権利
6.健康教育を受ける権利
7.尊厳を得る権利
8.宗教的支援を受ける権利
これらは定期的に見直され続けています。
つまり過去を見据えたことで、現代は患者の権利に関してかなり手厚いといえます。
しかし医療者の中にもパターナリスティックの側面が含まれています。
当然ですね。人間なので。
ですので「各専門職における倫理綱領の改訂(1970~)」において「プロフェッショナルとしての自律性の強調」がことに謳われているわけです。
ちなみにチーム医療というのは 和製英語 です。
ちなみにアメリカでこんなアンケートがおこなわれたことがあるそうです。
医師を対象に行われたがん告知のアンケート
1961年 原則として告知しない (90%)
1979年 原則として告知する (97%)
時代によって大きく異なることがわかります。これこそパターナリズムの考え方の変化です。
また日本においても同様です。
天皇がご病気になられたときの報道ですが、
昭和天皇(1989年逝去)のときは「がん告知なし」であり、報道も自重していましたが
寛仁親王のときは告知され食道がん報道(1991)がなされました。
これも大きな違いと言えます。
日本における患者の権利
日本の現状ですが、患者の権利に関する法律はありません。
1990年代から 「患者の権利法」制定の動き ※1997医療法改正
→ ICは医療者の努力義務にとどまっています
( 「適切な説明を行い、医療を受ける者の理解を得るよう努める」)
ハンセン病問題などをきっかけに、2019/2より 「医療基本法」案の検討予定だそうです
:日本国憲法が保障する基本的人権としての患者の権利の確立と、あらゆるステークホルダーの責任と権限の明示を内容とする
人体実験について
もう一つのICといわれ過去の非人道的人体実験への反省とされています。
それは第2次世界大戦下での非人道的人体実験への反省です(ナチスドイツ)
ニュールンベルク綱領(1947)
ヘルシンキ宣言 1964,1975///2000,2013
これらから設定されたのが「人体実験に関する倫理綱領」です。
1、被験者の利益
2、人格の尊重とインフォームドコンセント
3、実験の手続きないし制度の確立(倫理委員会の設置、計画書の審査)
現代への流れの発端と日本
アメリカ病院協会が
「患者・ケア・パートナーシップー患者さんの期待、権利、責任の理解のためにー」2003
というのを打ちだしました。
ヘルスケアとは 患者ー医療者関係=協同作業 というものです。
アメリカに追随し日本もその流れを追っていきます。
生命倫理学の誕生
政治・社会的背景
1950~1960年代
・公民権運動(アメリカ)
→人権意識の拡大(患者の権利)へつながります。
「患者が我々は子供ではなくて大人だ!」というようになった
ex.黒人の人権運動もこの一部
・医療者患者関係の変化
開業医[地域]→病院[専門]) 現在構造
・非倫理的人体実験に対するビーチャの告発(1966):非人道的な16論文を取り上げて告発
そのうちの一つがタスキギー事件(1972)*
*これはアメリカで起きた黒人に対する凄惨な実験である。黒人に対する梅毒罹患患者を未治療のまま40年観察し症状を記録したものであり、映画化までされた。
1960年代後半~
消費者運動(消費者主権主義の浸透 ex カルテ開示)
医療従事者-患者関係:上下関係(パターナリズム)
↓変化
医療サービス提供者-消費者関係:水平関係(契約)
社会全体が医療者は神聖ではなく、きちんとお金を貰ってる。という考えとなる
医療の進歩による疾病構造の変化
急性疾患(感染症など)主体から
↓ (栄養学の発達、衛生環境の進化、薬の発展)
慢性疾患(糖尿病等)の増加
へシフトした
米ソの対立によって資本主義の考え方を広める必要があって、それまではアメリカはなんでもない国のひとつだったが、アメリカが世界を牽引するようになった
その他の重要な要因
フェミニズム運動の進展 → 人工妊娠中絶合法化(ロー対ウェイド裁判1973):レイプが原因とした妊娠に対して中絶が受けられなかったことが発端
医療過誤裁判
シュレンドルフ裁判1914 (同意のない治療によって後遺症が残った例)
サルゴ判決1957 (背中から針を刺す検査で半身不随になる 危険性を知らせなかった)
カンタベリー裁判1972
インフォームドコンセントという言葉が初めて用いられる
タスキギー事件(1972) アメリカのタスキギーという街で、40年梅毒にかかった人の観察を行って放置した
これが大きな契機となり
→ 国家研究規制法制定、ベルモントレポート(会議の結果);3つの原則ができた(自律尊重・善行・正義原則)
結果として
患者の人権を擁護すべしという意識の高まりにつながる。
ここから
ヘルシンキ宣言1968-:ICが盛り込まれる
リスボン宣言の改訂1981-
つまり昔のヒポクラテスの「誓い」では対応できない事態が時代とともに発生したのである
そしてジュネーブ宣言の改正(人工妊娠中絶その他の項目)も行われる。
先端医療技術の発展 ー生命の始まりと終わりー
それまで米ソで競争してきた宇宙開発(ケネディ/ジョンソン)に膨大なお金がかけられていたが、お金の使い道がシフトしたことが大きかった。
→ 保険医療技術へ(ニクソン/フォード)
1960後半〜
延命装置、臓器移植技術の進歩した
それに伴い移植の問題が現実味を帯びて浮上してきた。
心臓移植(南アフリカ1967) → 脳死、臓器移植の問題
また同時に尊厳死・安楽死の問題も議論されるようになった。
カレン・クインラン裁判(アメリカ1975) → 尊厳死
:生と死の判断が、医療者から家族・司法・社会へシフトしてきた時代である。
1970-
遺伝子技術・生殖医療の進歩
人工授精、代理出産(ベビーM事件)、遺伝子診断
→ 先端医療技術がもたらす広範な影響への危惧が広がる
(ここでもまたヒポクラテスの「誓い」では対応できない事態の発生)
思想史的背景
1972~78
ケネディ倫理研究所(ジョージタウン大学)
「生命倫理学百科事典」(第3版2004)
・・・生命諸科学とヘルスケアの道徳的次元に関する体系的研究
1979
ビーチャム、チルドレスの生命医学倫理の4原則
*ビーチャム(タスキギー事件を契機としたベルモントレポートをまとめるときのまとめ役の1人)
自律尊重、無危害、善行、正義ー(「生命医学倫理」)
これらを踏まえて患者の人権・医療技術の問題を考える理論枠組みの提供と政策への提言が行われた(大統領委員会)
医療倫理の4原則
自律尊重原則 Respect for Autonomy
本人の自由意志による決定を尊重する
善行(与益)原則 Beneficence
患者・被験者の最善の利益を図る
無危害(加害)原則 Non-maleficence
患者・被験者に危害を加えない
正義(公正)原則 justice
医療資源・利益・負担の公平な配分を行う
最終的には、これらに基づき現代の医療は行われているといっても過言ではない。
EBMとNBM
エビデンス・ベースト・メディスン と共有決定
Evidence based medicine:EBM と Shared-decision Making
EBM:1990年代に提唱された「根拠に基づく医療」
現在はこのEBMに基づいて医療の選択がされる傾向にある。
Shared-decision Making: 欧米で関心が高まっている考え
従来のパターナリズムを解消させ、患者と医療者の協働と問題解決を目指す新たな調和的アプローチとして広まっている。
EBMに基づく診療ガイドライン
(特定の臨床状況下で、医師および患者が適切な決断を下せるよう支援する目的で体系的に作成された文書)
→ 日本:医療情報サービス事業 ‘Minds’
EBMの階層
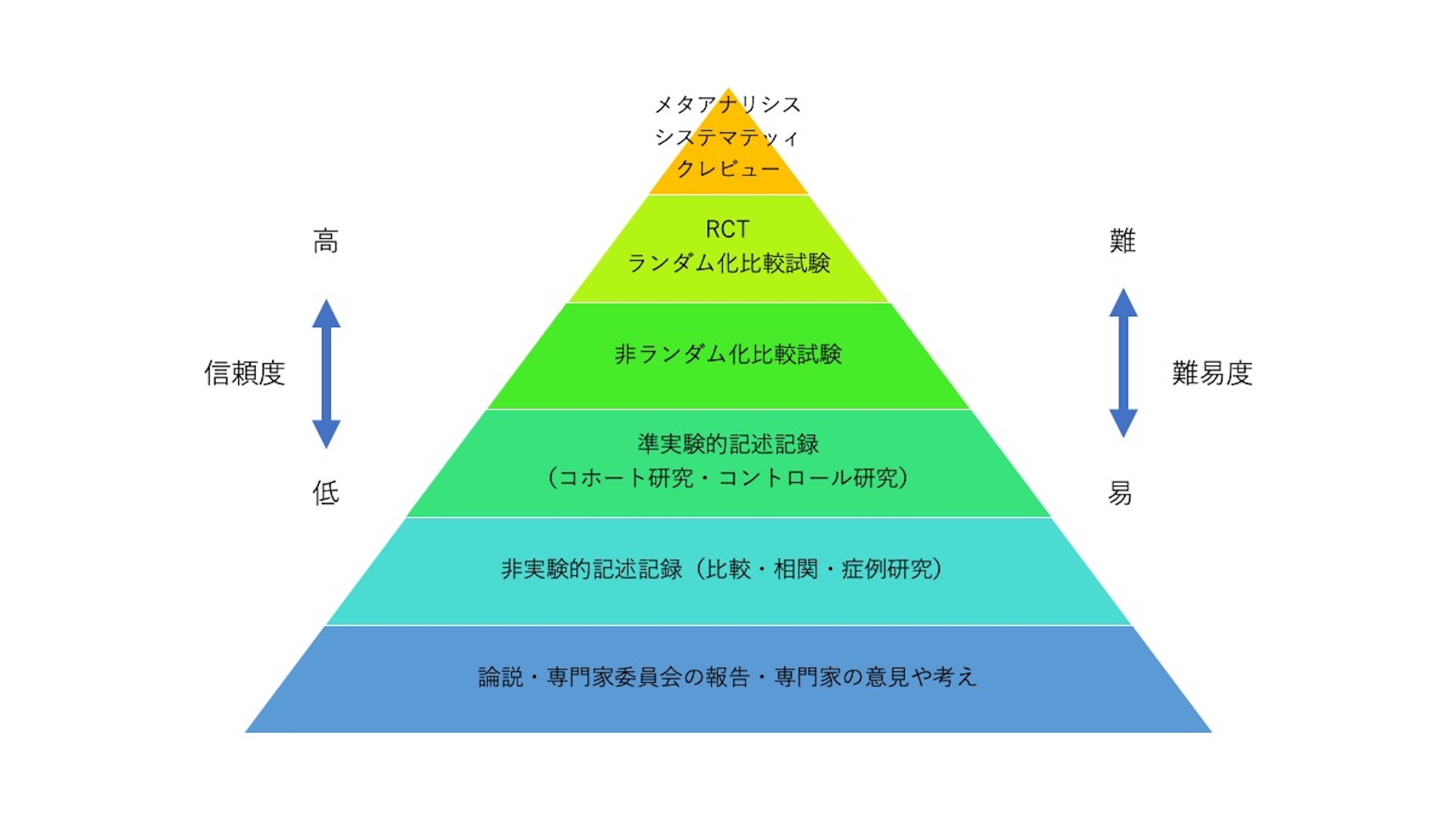
EBMに重要な根拠の強さには種類があり、図のような関係が存在する。
いつかまた記事にしたいが、専門家のテレビでの意見は証拠能力としては低いと言わざるを得ない。
ナラティブ・ベースト・メディスン
narrative based medicine:NBM
病気になった理由、経緯、病気そのものについてを総合的に捉え、患者が抱える問題を身体的、精神・心理的、社会的に把握し対応するEBMを補完する臨床手法と言われている。
それは単に人間を尊重しよう!というだけではなく、理論的基盤のもとで行われている。そして医療面接やカウンセリング,臨床心理学,ナラテイヴ・セラピーと深い関係を持っている。
EBMの科学的側面がどうも冷たい印象を受ける中(実際冷たいわけではないのだが)、信頼を元にした相互交流を行うNBMが登場したのも必然である。そしてこの考えがEBMの研究者から出てきたことが最も興味深く、宗教的考えによるものではないことを示唆している。
1999
語りに基づく医療(NBM) の提唱(英国) :患者一人一人の物語、病気を持つ人々自身による情報発信の重視
2001
患者体験データベース(DIPEx [デイペックス])
がん、てんかん、心臓病、HIV、出生前診断 等々の患者の体験、語りの音声・映像が収録され、一部はネット閲覧できる。
2009
デイペックス・ジャパン発足
まとめ
伝統的な医の倫理は
「ヒポクラテスの誓い」「ジュネーブ宣言」に基づいている。
→ それは医療者個人の職業的倫理規範という性格を備えていた
:しかしパターナリズムの問題をはらんでいた。
そして生命倫理学(を生んだ背景)の影響もありすこしずつ変化し
現代の医の倫理 (医療倫理)となった。
「ヘルシンキ宣言」「リスボン宣言」 生命医学倫理の4原則が唱えられた。
→ 患者中心の医療を実現するためのチーム医療の倫理患者の権利、自己決定権についての認識へと確立されていった。
インフォームド・コンセントは現代医療の倫理の象徴ともいえるかもしれない。
そしてEBMやNBMは適切な医療を行うための基本的方針であり患者との情報共有でもあり、相互に保管しながら患者中心の現代医療倫理を下支えするものでもある。
おしまい。



